PGT-Aご希望の場合はご相談ください
こんにちは。最近の寒さ、身にしみますね。
培養室の大日方です。
今回は世間でも話題になっているPGT-Aのお話です。
着床前診断PGT:preimplantation genetic testing
とは体外受精・顕微授精により得られた胚を子宮に戻す前に、
それらから細胞を5-10個取り出して(生検)、
染色体や遺伝子の異常を調べる検査です。
PGTは大きく3つに分類することができます。
①PGT-A
胚の染色体の数の増減の異常を調べる
②PGT-SR
染色体の構造異常による部分的な染色体の過剰や欠失を調べる。
(不均衡型染色体異常を有する胚の除外を目的とする)
③PGT-M
重篤な遺伝子疾患を起こす可能性のある遺伝子の異常を調べる
着床前の胚の遺伝学的検査は、
海外では1990年頃から報告され始め、
国によって差はありますが、2010年代になって急速に症例数が増加しています。
2013年には全世界で10,000人以上の子どもがこの技術を経て誕生したと報告されています。
PGTは当初、重篤な遺伝子疾患を回避する目的で開発され、
その後、染色体構造異常が遺伝してしまうために流産を繰り返してしまう症例に対しても
有効であることが分かりました。
日本においては、
1998年に遺伝子異常によって、生まれる子どもが重篤な疾患に罹患する可能性のあるご夫婦に対して、
それを防ぐという目的で臨床研究が開始されました(PGT-M)。
2006年には染色体の構造異常によって流産を繰り返してしまう症例も
対象に加えられました(PGT-SR)。
その当初から様々な意見や批判があり、かなりの時間がかかりましたが
PGT-M/PGT-SRは、2018年に日本産婦人科学会によって
“医療行為”として位置付けられました。
胚の遺伝子解析が行われるようになると
体外受精(ART)において、形態所見が良好な胚の中でも
染色体に異常のある胚が多く含まれていることが明らかになってきました。
そこから、ARTの治療で妊娠・出産に至らない要因の一部が
胚の染色体異常にあると推測され、
PGT-Aを導入することで、ARTでの生産率の改善が期待されるようになりました。
そこで、
ARTの治療を繰り返し行っても妊娠に至らない方や、
妊娠しても流産を繰り返してしまう方の精神的・身体な負担を軽減する目的で
2015年からPGT-Aの臨床研究が開始されました。
2017-2018に日本産婦人科学会で行われた試験では、
反復不成功例・反復流産例ともに胚移植当たりの臨床妊娠率(胎嚢が確認される妊娠)は
PGT-Aを行った群では行わなかった群に比較して高いという結果となっています。
ただし、患者さん当たりの臨床妊娠率に差はありません。

2020年から、さらに多くの症例を集めて医学的な有効性や安全性の検討を行う目的で、
日本産婦人科学会ではPGT-A特別臨床研究を行うこととなりました。
この研究は、日本産婦人学会が要求する厳しい基準を満たした認可施設のみが参加でき、
当院もこの認定施設として登録されています。
現時点でPGT-Aを希望する場合は、
臨床研究に参加するという形で実施することになります。
よって、だれでも希望すれば実施できるわけではなく、
いくつかの基準を満たし、
除外項目にも該当していない患者さんのみが対象となります。
- ART反復不成功
≪選択基準≫
・日本産婦人科学会の定めるART適応基準に合致する方
・体外受精・胚移植実施中で、直近の胚移植で2回以上連続して臨床妊娠が成立していない方
≪除外項目≫
・ご夫婦自身の染色体検査の結果、いずれかに均衡型構造異常が認められる場合
→PGT-SRの適応となります
・重篤な合併症を有する方
・医師が治療不適切と判断した場合
- 原因不明習慣流産(反復流産を含む)
≪選択基準≫
・日本産婦人科学会の定めるART適応基準に合致する方
・過去の妊娠で臨床的流産を2回以上経験し、流産時の臨床情報が得られている方
≪除外項目≫
・ご夫婦自身の染色体検査の結果、いずれかに均衡型構造異常が認められる場合
→PGT-SRの適応となります
・子宮形態異常と診断されたことがある方
・抗リン脂質抗体症候群と診断された方
・血栓症を有する、もしくは重篤な血栓症の既往を有する
・重篤な合併症を有する方
・医師が治療不適切と判断した場合
- 染色体構造異常
≪選択基準≫
・日本産婦人科学会の定めるART適応基準に合致する方
・ご夫婦いずれかにリプロダクションに影響する染色体構造異常を有する方
≪除外項目≫
・重篤な合併症を有する方
・医師が治療不適切と判断した場合
どの場合でも、臨床研究に参加することへのご夫婦の同意(文書)が必要です。
PGT-Aをご希望の場合、まずは院長の外来診察をお受けください。
その診察時に、臨床研究の参加基準を満たしているかを確認します。
必要に応じてご夫婦の染色体検査や不育症検査を行います。
その後、遺伝カウンセリングを行い、同意書の提出をしていただき治療を開始できます。
実際の治療の流れは体外受精の治療とあまり変わりません。
異なるのは、胚の生検し染色体の検査を行うところです。
①採卵:過排卵刺激を行って卵子を育て採卵します
②体外受精または顕微授精
③胚の培養:得られた受精卵を胚盤胞まで発育させます(採卵5日目)
④胚生検:胚盤胞の栄養外細胞(TE)から5-10個細胞を採取します
(この方法だと胎児になる内細胞塊へ侵襲がなく、複数の細胞を採取できます)
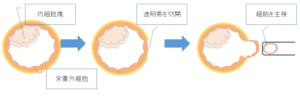
⑤胚の凍結保存:解析結果が判明するまでは時間がかかるので、生検した胚は全て凍結保存します。
⑥生検した細胞の解析(次世代シークエンサー:NGS):解析施設へ輸送します。
⑦解析結果説明:染色体解析結果と、それを踏まえた胚移植の可否の説明があります。
⑧胚移植:移植可能の結果となった胚を融解し、移植します。
PGT-Aを行うメリットとして以下が挙げられます。
・染色体異常を有する胚を除外して胚移植できる
妊娠までの移植回数を減らすことができ、患者さんの経済的・精神的負担を軽減する、
染色体異常に起因する流産を回避し、身体的負担の軽減にもつながります。
しかし、メリットばかりではありません。
PGT-Aでは注意すべき点がいくつかあります。
・生検することによる胚へのダメージ
採取する細胞はほんの少しでも生検をしていない胚と比較するとなんらかのダメージを受けています
そして、そのダメージが将来どのように影響を及ぼすのかはわかっていません
・検査の結果、生検した胚がすべて胚移植に適さない場合がある
・染色体異常を有さない胚を移植したとしても必ず妊娠するとは限らない
・染色体異常に起因しない流産は防ぐことはできない
・解析精度が100%ではない
・生検した細胞が胚全体の染色体の正常性を表しているとは限らない(モザイク胚)
※モザイク胚とは、
染色体の正常な細胞と異常な細胞がひとつの胚の中に混在している胚を言います。
・現在用いられているNGSという解析法で胚の染色体に関わる全ての異常を検出することはできない
・倫理的な問題:命の選別につながるという意見があります。
PGT-Aは体外受精で妊娠に至らない原因すべてを解決できる万能な方法ではありません。
臨床研究に参加するかたちでのPGT-Aを希望する場合は今年中に登録が必要となっています。
先日、日本産婦人科学会が着床前診断に対する見解の改定方針を発表しましたが、
検査対象となる基準には、今後も大きな変更はないと思われます。
ご希望の際はお早めに院長にご相談ください。
当院に通院されてない方はまず、電話にて初診の予約をお取りください。
また、当院の治療について先に知りたい場合は
どなたでも参加可能な無料の体外受精セミナーを受けてみてください。
緊急事態宣言中でなければ、私たち培養士ともお会いできるかもしれません。
くわしくは当院ホームページをご覧ください。
寒い季節、身体を冷やさないように気を付けてお過ごしくださいね。
ではまた。
